
Choroby wywoływane przez wirusa brodawczaka ludzkiego są znane od bardzo dawna. Przede wszystkim są to wszelkiego rodzaju brodawki, na które cierpi co szósta osoba na planecie. Jednak sam patogen przyciągnął uwagę naukowców dopiero w ciągu ostatnich 30-40 lat. Grupę wirusów brodawczaka ludzkiego (wirus brodawczaka ludzkiego – HPV) zidentyfikowano jako odrębny gatunek w 1971 roku. Od tego czasu naukowcy sklasyfikowali typy HPV i ustalili ich związek z wieloma patologiami, ale badania wciąż trwają. Jednocześnie lekarze szukają skuteczniejszych sposobów walki z tym podstępnym wirusem.
Co to jest wirus HPV
Wirus brodawczaka ludzkiego to duża grupa wirusów zawierających DNA i wykazujących powinowactwo do komórek nabłonkowych tworzących skórę i błony śluzowe. Obecnie odkryto około 170 typów wirusa, a około 60 zostało dobrze zbadanych.
Niektóre wirusy brodawczaka są niebezpieczne ze względu na działanie onkogenne, czyli zwiększają ryzyko powstania nowotworów złośliwych. Od lat 80. XX wieku prowadzone są badania, które wykazały rolę zakażenia wirusem brodawczaka ludzkiego w rozwoju gruczolakoraka i płaskonabłonkowego raka szyjki macicy (drugi typ nowotworu występuje znacznie częściej). W 99% przypadków u pacjentów onkologicznych diagnozuje się infekcję HPV i komórki specyficznie zmodyfikowane przez wirusa.
Wirus brodawczaka atakuje komórki nabłonkowe. Po wniknięciu do genomu rozpoczyna się replikacja (reprodukcja DNA wirusa). W tym przypadku komórki dzielą się w nietypowy sposób, a ich struktura zmienia się, co można zobaczyć, wykonując analizę cytologiczną.
Wirus brodawczaka objawia się specyficznymi zmianami w nabłonku:
- na skórze ciała (brodawki wulgarne i płaskie, brodawczaki);
- na naskórku i błonach śluzowych narządów płciowych (brodawki narządów płciowych, papuloza jelitowa, nowotwory szyjki macicy, nowotwory);
- na błonach śluzowych innych narządów (jama ustna, krtań, pęcherz, odbytnica, oskrzela itp. ).
Zmiany w pierwszej grupie powodowane są przez wirusy nieonkogenne. Są nieprzyjemne, ale nie niebezpieczne. Trzecia grupa objawów jest uważana za nietypową i jest rejestrowana stosunkowo rzadko.
Wszystkie typy wirusów dzielą się na trzy grupy:
- z niskim ryzykiem onkogennym (3, 6, 11, 13, 32, 40, 41, 43, 44, 51, 61);
- z umiarkowanym ryzykiem (30, 35, 45, 52, 56);
- o wysokim ryzyku (16, 18, 31, 33, 39, 59, 64).
Typowe typy 6 i 11 powodują liczne brodawki odbytowo-płciowe i łagodną neoplazję szyjki macicy. Wykrycie ich u kobiety w ciąży wymaga uwagi, ponieważ istnieje ryzyko rozwoju brodawczakowatości krtani u noworodka w wyniku kontaktu z błonami śluzowymi matki podczas porodu. Dlatego planując ciążę, zarówno kobiety, jak i mężczyźni muszą poddać się badaniu HPV.
Wykrycie w wynikach analizy wirusów z trzeciej grupy wymaga szczególnej uwagi, gdyż ryzyko zwyrodnienia tkanek jest duże, a pacjent wymaga zaawansowanej diagnostyki.
Metody infekcji
Najczęstszą drogą zakażenia jest droga płciowa. Prawie u wszystkich aktywnych seksualnie dorosłych zdiagnozowano HPV. Najczęściej jednak infekcja ma charakter przejściowy – organizm sobie z nią radzi i po półtora roku w badaniach nie wykrywa się wirusa. Tylko czasami HPV powoduje niewielkie objawy kliniczne, a w niezwykle rzadkich przypadkach raka, który rozwija się wiele lat po zakażeniu (10-15).
Inne drogi zakażenia:
- Kontakt– poprzez dotyk. W ten sposób możesz zarazić się brodawkami;
- Domowy.Wirus pozostaje żywotny w środowisku zewnętrznym przez pewien czas. Zakażenie jest możliwe w łaźni, basenie i innych miejscach publicznych. Patogen przenika przez mikrouszkodzenia w skórze.
- Pionowy.Wirus może zostać przeniesiony z matki na dziecko podczas porodu. W tym przypadku u noworodka czasami rozwija się brodawczakowatość krtani i górnych dróg oddechowych. W niektórych przypadkach u dziecka występują brodawki narządów płciowych.
- Autoinfekcja.Zakażenie wirusem brodawczaka ludzkiego (PVI) może rozprzestrzeniać się po całym organizmie z miejsca na miejsce, na przykład poprzez golenie lub drapanie brodawek.
Etapy rozwoju infekcji
Po infekcji rozpoczyna się etap utajony - utajony lub przenoszenie PVI. Jednocześnie wirus jest nieaktywny, nie objawia się klinicznie i nie jest wykrywany podczas badania cytologicznego i histologicznego, ponieważ nie reprodukuje swoich kopii i nie zmienia tkanki nabłonkowej. Jednakże jego DNA można wykryć za pomocą analizy PCR.
Ważny!
Nie jest wcale konieczne, aby etap utajony rozwinął się w chorobę. Być może sama osoba pozostanie jedynie nosicielem i nie będzie miał objawów klinicznych.
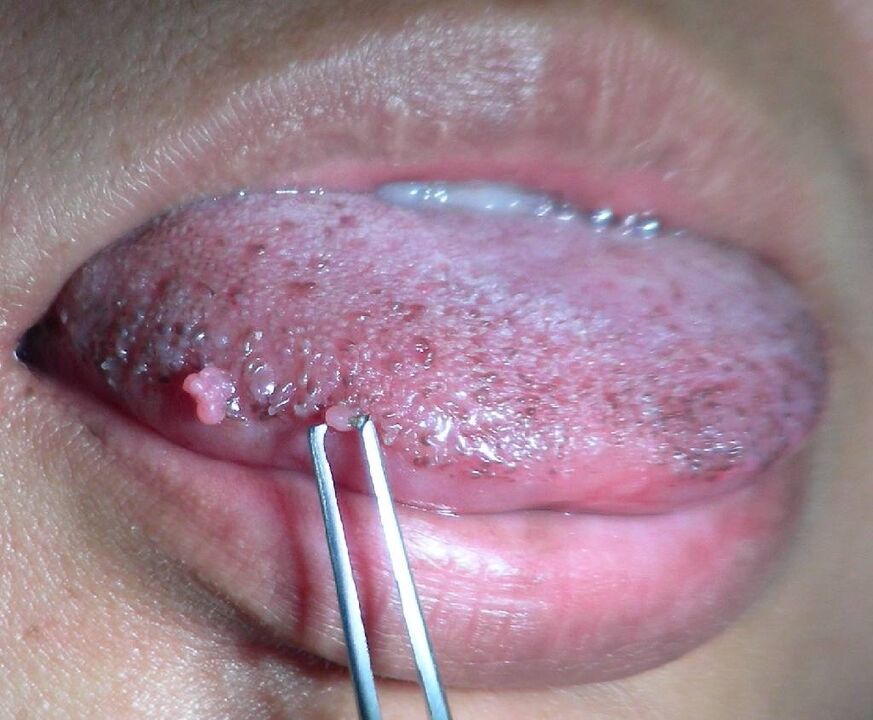
Na drugim etapie (subklinicznym) zmiany w tkankach już się rozpoczęły, ale nadal mogą być minimalne i nie przeszkadzać osobie. Jednak podczas analizy cytologicznej wykrywa się komórki atypowe, a po badaniu mogą być widoczne pojedyncze kłykciny lub małe brodawczaki.
Trzeci etap ma charakter kliniczny (oczywisty). Objawy są wyraźne i choroba wymaga leczenia. Częściej PVI występuje w sposób utajony lub subkliniczny, a oczywiste objawy pojawiają się pod wpływem czynników prowokujących.
Czwarty etap (mutageneza) jest smutną konsekwencją PVI. W tym okresie komórki stają się złośliwe, a rak zaczyna rosnąć.
Przyczyny aktywacji wirusa brodawczaka
Do zakażenia PVI dochodzi bardzo łatwo, jednak układ odpornościowy człowieka dobrze sobie z nim radzi i często wirus sam znika. Uporczywa infekcja, która okresowo się nasila i nie opuszcza organizmu, jest oznaką obniżonej odpowiedzi immunologicznej.
Przyczyniają się do tego następujące czynniki:
- Wiek. Zdrowi dorośli są mniej narażeni na PVI. Częściej – dzieci, młodzież i osoby starsze;
- Długotrwałe choroby przewlekłe osłabiające organizm;
- Patologie endokrynologiczne (cukrzyca, choroba tarczycy) i wahania hormonalne (ciąża, menopauza);
- Ciągły stres, długotrwały stres psycho-emocjonalny;
- Złe odżywianie, rygorystyczne diety, brak witamin, minerałów i pełnowartościowego białka;
- Ciężka otyłość żywieniowa i siedzący tryb życia;
- Przyjmowanie leków osłabiających układ odpornościowy, narażenie na promieniowanie, chemioterapia;
- Pierwotne i wtórne niedobory odporności, HIV;
- Rozpoczęcie aktywności seksualnej przed 16. rokiem życia i masowe kontakty intymne;
- Współistniejące zakażenie innymi infekcjami przenoszonymi drogą płciową;
- Zabiegi ginekologiczne prowadzące do mechanicznego uszkodzenia błon śluzowych kanału szyjki macicy (aborcja, łyżeczkowanie, założenie spirali itp. ).
Okres inkubacji PVI jest bardzo zmienny. Patogen może pozostawać w stanie utajonym, nieaktywnym przez długi czas (od 3 tygodni do kilku lat), dlatego nie da się dokładnie określić czasu i okoliczności zakażenia. Osoba może zostać zarażona kilkoma typami wirusa na raz i stale ulegać ponownej infekcji, na przykład od partnera seksualnego.
Diagnostyka HPV
Pierwszym etapem diagnozy jest zawsze badanie lekarskie i zebranie wywiadu. Kobiety badane są przez ginekologa, mężczyzn przez urologa lub dermatologa-wenerologa. Po wykryciu egzofitycznych brodawek narządów płciowych diagnoza jest oczywista, ponieważ nowotwory te są charakterystyczne tylko dla PVI.
Próba kwasu octowego
Jeśli choroba jest w fazie subklinicznej, małe kłykciny mogą nie być widoczne wizualnie. Dlatego przeprowadza się próbę z kwasem octowym - po potraktowaniu nim nowe narośla stają się białe i wyróżniają się na tle powierzchni.
To samo dzieje się z błoną śluzową szyjki macicy (badaną kolposkopią) - identyfikacja na niej białych obszarów wskazuje, że nabłonek w tym miejscu ulega zmianie. To z tej powierzchni pobiera się rozmaz cytologiczny lub wykonuje się biopsję.
Jeżeli wynik testu kwasu octowego jest pozytywny, konieczna jest obserwacja i kontrola po sześciu miesiącach, ponieważ choroba może postępować. Z drugiej strony wirus może przejść w stan utajony, a następnie objawy znikną.
Próba Schillera
Wykonuje się je w ramach rozszerzonej kolposkopii po badaniu z kwasem octowym. W tym przypadku obszary tkaniny uprzednio potraktowane octem barwi się roztworem jodu w glicerynie. Normalne komórki absorbują ten roztwór i stają się równomiernie brązowe. W komórkach atypowych procesy akumulacji glikogenu są zakłócone i nie wchłaniają roztworu. Występuje plamienie mozaikowe, jego charakterystyczne cechy sugerują diagnozę.
Rozmaz cytologiczny
Nazywa się go inaczej testem PAP od nazwiska jego wynalazcy, greckiego lekarza Papanikolaou. Do badania pobiera się zeskrobinę z błony śluzowej szyjki macicy (u mężczyzn cewki moczowej) w celu pobrania komórek nabłonkowych do analizy. Biomateriał nakłada się na szkiełko, utrwala alkoholem, barwi i bada pod mikroskopem.

Interpretacji wyników dokonuje lekarz, gdyż pod uwagę brane są także inne dane: wyniki cytologii, analiza PCR, badania w kierunku innych infekcji, obecność stanu zapalnego w pochwie itp. Wynik klasy 1-2 uznaje się za wynik negatywny, to znaczy nie wykryto żadnych zmian morfologicznych wywołanych przez wirusa.
W przypadku stopnia 3 zalecane są dodatkowe metody badań, ale stopnie 4 i 5 są możliwą oznaką nowotworu lub raka III stopnia.
Analiza PCR
Bardzo czuły test wykrywający obecność wirusowego DNA w komórkach nabłonkowych. Badanie można przeprowadzić na tym samym biomateriale, który został pobrany do analizy cytologicznej. Reakcję łańcuchową polimerazy przeprowadza się w specjalnym urządzeniu, w którym wielokrotnie kopiowana jest wcześniej ustalona sekwencja genów.
Metodę PCR wykorzystuje się do wykrywania ukrytych infekcji przenoszonych drogą płciową, do których zalicza się HPV, dlatego wykorzystuje się ją w ramach badania przesiewowego. Brodawki narządów płciowych często występują na tle innych chorób wenerycznych. W przypadku uzyskania pozytywnych wyników PCR wymagana jest pogłębiona diagnostyka.
Ponieważ test DNA jest tak dokładny, jego stosowanie często prowadzi do nadmiernej diagnozy. Przecież wykryte DNA wirusa nie oznacza, że dana osoba jest chora. Może to być nowa infekcja, która sama ustąpi.
Dlatego rozszerzono test PCR - przeprowadza się analizę ilościową w celu ustalenia stężenia patogenu w tkankach, czyli wiremii (oznaczonej w wynikach literami lg). Jednocześnie przeprowadza się genotypowanie w celu określenia dokładnego rodzaju patogenu. W przypadku wykrycia szczepów onkogennych badania kontrolne są przepisywane po 3-6 miesiącach.
Test Digena
Metodą tą jest badanie przesiewowe (pierwotne, przeprowadzane w celu wstępnej diagnozy). Wykrywa także wirusowe DNA w tkankach. W tym przypadku onkogenność wirusów i ich liczbę określa się zbiorczo. Test Digene w połączeniu z rozmazem cytologicznym to obecnie przyjęty w wielu krajach rozwiniętych standard służący do identyfikacji klinicznie istotnego zakażenia HPV i ryzyka nowotworu.

Badanie histologiczne
Jest to zaawansowana metoda diagnostyczna. Jest przepisywany kobiecie po uzyskaniu pozytywnych wyników badań przesiewowych: analiza cytologiczna wykazała klasę komórek 3-4-5. Kawałek tkanki uzyskany w wyniku biopsji bada się pod mikroskopem.
Badanie pozwala na identyfikację komórek specyficznie zmodyfikowanych przez wirusa – koilocytów i dyskeratocytów, a także komórek z cechami nowotworu złośliwego. Tym samym histologia umożliwia określenie stopnia nowotworu i wykrycie nowotworu we wczesnych stadiach, kiedy można go skutecznie leczyć.
W niektórych przypadkach tkanki pobrane z nowotworów skóry i błon śluzowych poddawane są analizie histologicznej, jeśli istnieją wątpliwości co do ich charakteru i dobrej jakości.
Leczenie PVI
Na utajonym etapie PVI leczenie nie jest wymagane. Wykryta infekcja z biegiem czasu staje się jedynie powodem do obserwacji. Warto zauważyć, że nie da się zabić wirusa w organizmie za pomocą leków, ponieważ replikuje się on wewnątrz komórek.
Osobie zakażonej zaleca się:
- unikaj czynników obniżających odporność, przyjmuj witaminy;
- wyzdrowieć po współistniejących infekcjach przenoszonych drogą płciową, jeśli zostaną wykryte, nie zapadać na choroby przewlekłe;
- prowadzić zdrowy tryb życia, porzucić złe nawyki;
- prowadzić życie seksualne ze stałym, zaufanym partnerem.
Leczenie wirusa brodawczaka ludzkiego rozpoczyna się od etapu objawów subklinicznych. Na tym etapie jest konserwatywny. Zwykle przepisuje się terapię immunomodulującą. W tym celu wykorzystuje się preparaty ludzkiego interferonu lub jego induktory.
Nieswoiste immunomodulatory są również skuteczne przeciwko HPV. Stosuje się leki przeciwwirusowe.
Lekarze często przepisują jednocześnie lokalne leki - maści, żele i kremy.
Ważny!
Leczenie immunomodulacyjne jest przepisywane wyłącznie przez lekarza na podstawie wyników immunogramu, niekontrolowane stosowanie leków może prowadzić do odwrotnego rezultatu - nieprawidłowego funkcjonowania układu odpornościowego.
Na trzecim etapie schemat leczenia obejmuje radykalne metody. Możesz pozbyć się brodawek, brodawczaków i brodawek narządów płciowych, stosując następujące metody:
- usuwanie chemiczne za pomocą leków kauteryzujących;
- nóż radiowy;
- elektrokoagulacja;
- zniszczenie laserowe;
- kriodestrukcja.
Te same metody stosuje się w leczeniu łagodnych patologii szyjki macicy.
W przypadku zdiagnozowanego raka szyjki macicy wskazane jest chirurgiczne usunięcie tkanki. W takim przypadku kobieta jest leczona i obserwowana przez onkologa.
Ponieważ PVI często łączy się z innymi infekcjami przenoszonymi drogą płciową, można przepisać leki przeciwbakteryjne, przeciwzapalne i inne.
Wulgarne brodawki można usunąć w domu za pomocą środków mumifikujących sprzedawanych w aptekach.
Prognozy leczenia
Wbrew przekonaniu, że wirus pozostaje w organizmie na zawsze i całkowite wyleczenie nie jest możliwe, lekarze dają pomyślne rokowania. Zwykle po przebiegu terapii, która jest opracowywana indywidualnie, biorąc pod uwagę onkogenność wirusa i choroby współistniejące, infekcja ustępuje.
Nawroty zdarzają się, ale są stosunkowo rzadkie, jeśli leczenie nie zostanie przerwane. U niektórych osób występuje jeden nawrót, czasem kilka, ale krótszych i słabszych. Ciągłe zaostrzenia są typowe tylko dla osób z długotrwałym spadkiem odporności na skutek zakażenia wirusem HIV lub poważnych chorób przewlekłych.
Zapobieganie PVI
Środki zapobiegawcze dzielą się na ogólne i szczegółowe. Ogólne zalecenia dotyczące unikania infekcji:
- stosować barierowe metody antykoncepcji;
- uprawiać seks ze stałym partnerem;
- nie rozpoczynaj aktywności seksualnej przed 18 rokiem życia, ponieważ u nastolatków układ odpornościowy nie jest jeszcze w pełni ukształtowany;
- Unikaj sztucznego przerywania ciąży.

Jak dotąd istnieje tylko jedna konkretna metoda zapobiegania – szczepienia. Obecnie można zaszczepić się przeciwko typom 6, 11, 16 i 18 wirusa. Szczepienie przebiega w trzech etapach, najlepiej rozpocząć szczepienie w okresie dojrzewania - od 9-10 lat.
Opinie pacjentów
- „Miałam kłykciny, nie wiedziałam o nich" – powiedziała ginekolog po badaniu. Od razu zapytałem, czy to usuniemy, zgodziłem się. Następnie przepisała mi i mojemu mężowi lek przeciwwirusowy. Drogie, ale zdecydowaliśmy: poddać się leczeniu do końca. Robiłam też kąpiele z rumiankiem, sznurkiem i nagietkiem. Teraz od dwóch lat wszystko jest czyste. "
- „Lekarze mają różne podejście do leczenia. Zdiagnozowano u mnie dysplazję I stopnia i HPV typu 18. Jeden lekarz mi powiedział – wystarczy wypalić, bo inaczej później będzie rak. Inna stwierdziła, że przed 30. rokiem życia, zwłaszcza przed porodem, nie trzeba niczego leczyć. Przepisała tylko tabletki i czopki. Rok później wirus nadal był objęty analizą, ale dwa lata później już go nie było, a szyjka macicy była normalna. Ale po 30. roku życia, jak powiedział mi drugi lekarz, organizm już sam się nie regeneruje".















